(CNN Español) — Una cama y dos pacientes, ¿cómo elegir a quién salvar sin sentir culpa? Es el dilema profesional al que podrían enfrentarse cientos de médicos en los hospitales de Buenos Aires si llegaran a colapsar las unidades de cuidados intensivos, desbordadas en su capacidad de atención por el aumento de casos de coronavirus.
“La situación de la última cama es una de las cosas más críticas que le puede pasar al médico. Te queda para siempre”, afirma el Dr. Jorge Gilardi, presidente de la Asociación de Médicos Municipales de la Ciudad de Buenos Aires. “Aquel momento de explicarle a un familiar que hay dos pacientes que necesitan esa cama, pero que uno tiene más posibilidades y otro menos… Y que yo tenga que elegir con el que tiene más”, agrega.
No hay escapatoria. En caso de que ocurriera, y previendo esa posible situación, el Ministerio de Salud de Argentina elaboró en agosto de 2020 el protocolo. Allí se establece “asignar los recursos escasos a quienes tengan mayor posibilidad clínica de beneficiarse por recibirlos”. El documento habla de igualdad y no discriminación.
Lee también: La crisis del COVID-19 en India es un problema para el mundo
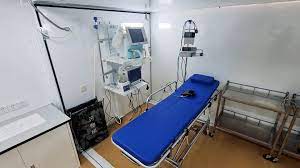
La ocupación de las camas de terapia intensiva en la capital de Argentina y alrededores sigue creciendo y algunos hospitales comienzan a no tener disponibilidad. Según los partes oficiales, el 76,8% de esas camas estaban ocupadas hasta el miércoles, pero el porcentaje viene creciendo en las últimas semanas y preocupa porque nadie quiere llegar al momento en que dos o más enfermos necesiten internarse y solo haya una cama disponible.
De la ciencia a la ética
Un aspecto fundamental del protocolo hace hincapié en “el acceso al nivel del recurso más alto disponible”, que en los pacientes críticos con COVID-19 es la asistencia respiratoria mecánica, uno de los insumos críticos en la pandemia.
Sin embargo, en este contexto la duda aparece naturalmente: ¿Qué pasa si no hay respiradores disponibles?
Ante esa situación, el protocolo establece que “se asistirá a los pacientes con el recurso más alto inmediatamente inferior”, como la provisión de oxígeno, aunque sin la asistencia mecánica.
“La bioética ha tratado de ver también un tema muy delicado, como es la justicia en la asignación de recursos, que muchas veces tiene que ver con ser eficiente”, explica el abogado Carlos Burger, secretario de la Comisión de Bioética del Ministerio de Salud de la Provincia de Buenos Aires.
“Por criterio, uno piensa que sería necesario que un paciente ingrese a una terapia y tenga el soporte vital correspondiente. Pero, quizás, evaluando clínicamente la situación se da cuenta de que puede existir alguna alternativa para que ese recurso esté disponible para quien tiene posibilidades de sobrevida o de revertir el cuadro. Esto implica que ese paciente sea atendido con los cuidados que le corresponda en una unidad de otra complejidad”, señaló.
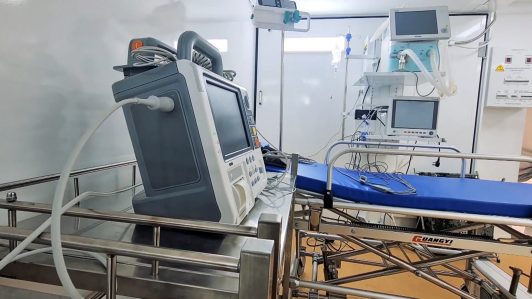
Este tipo de decisiones no son sencillas de afrontar y por eso el protocolo establece que no deberían tomarlas los médicos en soledad. “Deberá ser tomada con consulta a uno o dos profesionales médicos que no estén a cargo de la atención del paciente, y deberá ser revisada para asegurar que es lo apropiado”, establece.
“Porque más allá de que desde la ética uno trata tomar una decisión lo más equitativa posible, el vínculo entre el paciente y el profesional termina armando un lazo muy particular, que en el momento puede ser una situación muy difícil para el profesional”, afirma Burger.
Lee también: COVID-19: Argentina mantendrá las restricciones hasta el 21 de mayo para combatir la segunda ola
Pero, ¿qué pasa si deben elegir entre dos o más personas“con similares probabilidades de beneficiarse por el ingreso a cuidados intensivos”?
El protocolo dice que debería aplicarse el criterio “primer llegado, primer ingresado“, aunque los especialistas subrayan que sería un caso extremadamente excepcional.
“Es muy difícil, y eso hay que tenerlo en cuenta, que haya dos pacientes idénticos de las mismas condiciones y que uno dijese son tan iguales que tengo que resolver al azar, porque los seres humanos no son todos iguales, y hay toda una serie de condicionamientos que hacen que las personas sean diferentes y que hacen que haya siempre alguna diferencia que puede servir para impartir un criterio”, sostiene el abogado Burger.
No obstante, por el criterio de no discriminación, la edad, por ejemplo, no sería un factor determinante en la decisión. “Sabemos que el COVID-19 principalmente ha afectado personas añosas, pero no sería equitativo ni ético negar el acceso a una persona por avanzada edad, con lo cual uno debería montar, además sobre la edad, otro criterio como las posibilidades de revertir un cuadro o su situación crítica. Entonces ahí es donde vemos que el caso por caso es el que va a mandar, pero siempre teniendo en cuenta una base científica”.
Pero más allá de los protocolos y de los criterios profesionales y éticos de los que los médicos pueden valerse para este tipo de situaciones, ninguno de ellos quiere afrontar el momento de llegar a tomar la decisión de a quién darle la última cama del hospital.

Deja tu comentario